Như vậy những người hiếm muộn vẫn có thể có thai nhưng phải tác động của chuyên môn mà thuật ngữ hay sử dụng danh từ mới là hỗ trợ sinh sản.
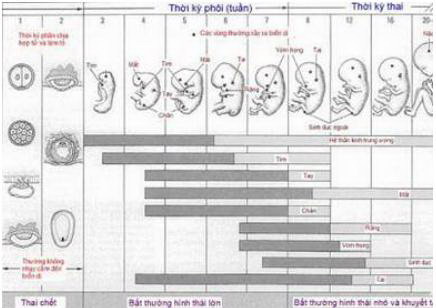
Minh họa những thời điểm nhạy cảm để phát sinh khuyết tật bẩm sinh. Màu sẫm đậm chỉ mức độ nhạy cảm cao. Màu xanh nhạt chỉ mức độ nhạy cảm thấp.Nguồn: Selevan và cộng sự - 2000
Xác định xem có thai hay không?
Sau khi kích hoạt tình dục hoặc bơm tinh trùng cũng như chuyển phôi vào buồng tử cung thì 2 tuần sau người ta định lượng bêta HCG trong máu. Đặc biệt ở những người thụ tinh trong ống nghiệm, sau khi chuyển phôi vào buồng tử cung thì sau 14 ngày phải xét nghiệm bêta HCG là một chất nội tiết do rau thai tiết ra và đưa vào trong máu. Nếu xét nghiệm này dương tính (nghĩa là có mặt bêta HCG trong máu thì gọi là có thai sinh hoá. Sau đó siêu âm đầu dò âm đạo. Nếu thấy túi thai trong tử cung thì gọi là có thai lâm sàng. Tuỳ thuộc trong trường hợp, người ta có thể định lượng bêta HCG nhiều lần để đánh giá sự phát triển của thai và điều chỉnh thuốc thích hợp mục đích giúp cho thai phát triển tốt.
Thế nào là giảm thiểu phôi?
Trường hợp này thường xảy ra trong thụ tinh trong ống nghiệm bởi vì để đảm bảo chắc chắn có thai, người ta thường chuyển 3-4 phôi tốt nhất vào buồng tử cung để đảm bảo khả năng chắc chắn có thai. Nếu như cả 3 hoặc 4 thai đủ phát triển tốt sẽ có nguy cơ có nhiều thai. Hậu quả thường dẫn đến bệnh lý cho thai và người mẹ như tiền sản giật, sản giật hay hội chứng truyền máu thai nhi hay thai nhi dính nhau, đặc biệt là đẻ thiếu tháng, nguy cơ tử vong và bệnh lý của sơ sinh rất cao. Vì vậy người ta bơm trực tiếp dung dịch kaliclorua vào những phôi kém nhất trong các phôi sống trong tử cung và các phôi này tự tiêu đi mà không ảnh hưởng đến các phôi khác và chỉ giữ lại 1 đến 2 phôi tốt nhất.
Vấn đề siêu âm như thế nào?
Trước hết khẳng định siêu âm là rất cần thiết trong chăm sóc phụ nữ khi có thai đặc biệt là những trường hợp hiếm muộn. Nói chung thứ tự một cách tương đối như sau:
Trong quý 1 (3 tháng đầu): sau khi chậm kinh 1 tuần nên xét nghiệm nước tiểu hoặc máu để xác định HCG để xác định có thai hay không. Sau 2 tuần cần siêu âm đầu dò đường bụng hay đường âm đạo để xác định thai trong hay ngoài tử cung. Nếu thấy túi thai trong tử cung thì chắc chắn là có thai trong tử cung. Trong những trường hợp thụ tinh trong ống nghiệm thì người ta chuyển 3 đến 4 phôi vào trong buồng tử cung để phòng có những phôi không phát triển được, vì vậy siêu âm lúc này là bắt buộc không những để xác định có thai lâm sàng mà nếu như 3 hoặc 4 thai cùng phát triển thì phải bỏ bớt thai đi vì nếu 3 hoặc 4 thai cùng phát triển thì gọi là chửa nhiều thai sẽ dễ bị đẻ non thậm chí thai quá non. Các trẻ sơ sinh non yếu dễ tử vong cho nên thường tiêm kaliclorua vào phôi để phôi tự tiêu đi và chỉ giữ lại 1 đến 2 phôi tốt nhất.
nếu có ở thai nhi.
Tuần thứ 12- 13 làm siêu âm 3 chiều để xác định xem thai nhi có biểu hiện bất thường không, đặc biệt là phải đo độ dày da gáy. Tuần thứ 17 hoặc 18 siêu âm để phát hiện các bệnh lý hoặc bất thường về hệ tim mạch. Thai phụ cũng được chọc ối rồi nuôi cấy tế bào để phát hiện sai lạc ở nhiễm sắc thể. Tuỳ theo mức độ nặng nhẹ và loại dị tật, mà quyết định giữ thai hay là bỏ thai đi. Việc chấm dứt thai nghén (nôm na là bỏ thai đi) phải được hội chẩn cẩn thận xem xét mức độ và loại dị tật, khả năng can thiệp sau sinh và khả năng sống sau sinh cũng như sau can thiệp ở trẻ. Việc hội chẩn này được thông qua một hội đồng bao gồm các nhà sản khoa, nhi khoa, ngoại khoa chuyên về phẫu thuật nhi, chẩn đoán hình ảnh (siêu âm), những nhà di truyền học và xã hội học.
Khi thai được 22 tuần, thai phụ cũng cần được siêu âm 3 chiều để xác định thai có bị dị tật không bởi vì lúc này thai đã lớn, việc quan sát thai trên hệ thống siêu âm 3 chiều sẽ phát hiện bất thường về hình thái của thai nhi dễ dàng và chính xác hơn. Nếu như thai có những bất thường thì việc phá thai cũng còn dễ dàng và ít tai biến hơn. 3 tháng cuối hay tuần thứ 23 - 40 tuần: thời gian này là thai đã hoàn chỉnh và lớn nhanh trong tử cung. Thông thường chỉ cần siêu âm 2 chiều là được để đánh giá sự phát triển của thai trong tử cung. Tuy nhiên nên siêu âm có doppler (là một bộ phận của máy siêu âm) để đo chỉ số động mạch tử cung xem có bị bệnh lý hay không vì động mạch tử cung cấp máu cho thai qua bánh rau để tiên lượng thai có bị chậm phát triển trong tử cung không.
Xét nghiệm gì để phát hiện dị tật thai nhi?
3 tháng giữa (từ tuần 14 đến tuần thứ15): nên xét nghiệm Triple test là một xét nghiệm xem thai nhi có nguy cơ bị các dị tật không. Nếu như xét nghiệm thấy có nguy cơ cao, thai phụ sẽ được tư vấn về thai có thể bị dị dạng đặc biệt là bệnh Down, là một bệnh rối loạn về nhiễm sắc thể, trẻ sinh ra thường tử vong hoặc thiểu năng về trí tuệ, đần độn hoặc những dị tật hay các bệnh khác. Xét nghiệm này người ta cũng dự đoán nguy cơ cao về bệnh Down cũng như dị tật ống thần kinh của thai nhi với tuổi của người mẹ. Nếu nguy có cao thì chọc vào tử cung rút dịch ối để nuôi cấy tế bào phát hiện bất thường về nhiễm sắc thể. Hiện nay, với kỹ thuật hiện đại, cũng như tay nghề kỹ thuật cao, dưới sự hướng dẫn của siêu âm, các tai biến cho mẹ và thai khi chọc ối rất thấp gần như không đáng kể. Những tai biến thường gặp trong chọc ối là gây nhiễm khuẩn, sảy thai hoặc chảy máu buồng ối, nhưng vẫn có thể khống chế ngăn cản được bằng kháng sinh, thuốc chống cơn co tử cung và thuốc cầm máu.
Tại sao hay sinh sớm và có nên mổ lấy thai không?
Về nguyên tắc, khi thai đã đủ tháng (từ 38 - 40 tuần) mà thai nhi tương xứng với khung chậu của người mẹ. Ví dụ người phụ nữ cao 1m50 trở lên, trong lượng thai khoảng 3.000g thì thai vẫn có thể đẻ qua đường tự nhiên được. Nhưng do có khó khăn và nguy cơ cao hơn cho nên tâm lý các thầy thuốc cũng như gia đình và bản thân người hiếm muộn đều muốn chủ động mổ lấy thai nhưng tốt nhất là mổ lấy thai khi hết tuần 39. Trong những trường hợp đặc biệt, nếu thai chưa được 38 tuần mà có nhiều nguy cơ cho thai khi thai còn trong tử cung thì người ta cũng chủ động mổ lấy thai sớm hơn.
Chăm sóc em bé và sản phụ cũng như thực hiện các biện pháp tránh thai cho người mẹ hoàn toàn giống như người có thai tự nhiên.
PGS.TS. Vương Tiến Hòa (Đại học Y Hà Nội)
suckhoedoisong.vn